5 minutes de lecture
Étude MATTERHORN : réparation mitral percutanée versus chirurgie en cas d’insuffisance mitrale secondaire
Publié le dimanche 1 septembre 2024
En direct du congrès de l'ESC 2024
Non infériorité de la réparation mitrale percutanée versus la chirurgie dans l’IM secondaire ? D’après la présentation de S.Baldus, ESC 2024 et “Transcatheter Repair versus Mitral-Valve Surgery for Secondary Mitral Regurgitation, the MATTERHORN (Multicenter Mitral Valve Reconstruction for Advanced Insufficiency of Functional or Ischemic Origin) non-inferiority trial.”
Messages clés
- L’étude MATTERHORN a randomisé des patients insuffisants cardiaques avec une IM secondaire ≥ moyenne symptomatique malgré un traitement médical optimal, entre réparation mitrale percutanée et chirurgie
- Les résultats suggèrent, à 1 an de suivi, que la réparation mitrale percutanée est non-inférieure à la chirurgie, sans alerte au niveau des critères de sécurité
- Un suivi à plus long terme est nécessaire pour conforter ces résultats
Introduction
L’insuffisance mitrale (IM) secondaire est associée à une morbi-mortalité importante en cas d’insuffisance cardiaque.(1) La réparation percutanée (« clip ») semble être une alternative intéressante à la chirurgie en cas d’IM secondaire symptomatique malgré un traitement médical optimal.(2–4)
Actuellement, les guidelines européennes recommandent avec grade IIa, B la prise en charge percutanée chez des patients non éligibles à la chirurgie, alors que les guidelines américaines recommandent la chirurgie lorsqu’un traitement percutané n’est pas possible.(5,6)
Puisqu’il n’existait pas de comparaison directe entre les deux techniques, l’étude MATTERHORN a été désignée afin de comparer la chirurgie à la réparation percutanée dans l’IM secondaire.
Méthodologie et résultats
Population & Design de l’étude
L’étude MATTERHORN est une étude multicentrique (16 centres en Allemagne), prospective, randomisée contrôlée et de non-infériorité, qui a inclus des patients avec une IM secondaire dite « significative cliniquement », définie par au moins 2 des critères suivants :
- Une surface de l’orifice régurgitant ≥ 20 mm2
- Une vena contracta en biplan > 8 mm
- Un volume régurgitant ≥ 30 mL
- Une fraction de régurgitation ≥ 50%
- 2 hospitalisations pour insuffisance cardiaque dans l’année
Les critères d’inclusion étaient en plus : une FEVG ≥ 20%, classe fonctionnelle NYHA ≥ II malgré un traitement médical optimal et des critères d’éligibilité à une procédure chirurgicale ou de réparation percutanée mitrale (décision par les Heart Team locales).
Les patients avec une autre valvulopathie sévère ou ayant bénéficié d’une revascularisation coronaire ou une resynchronisation dans le mois avant le screening étaient exclus.
Les patients étaient randomisés en 1:1 entre :
- Un groupe interventionnel : réparation percutanée mitrale avec le système MITRACLIP d’Abbott®
- Un groupe chirurgie (technique laissée à l’appréciation locale de l’équipe)
Critères de jugements
Le critère de jugement principal était un critère composite de décès toutes causes ou hospitalisation pour insuffisance cardiaque ou réintervention mitrale ou implantation d’une assistance monoventriculaire gauche ou AVC, à 1 an de la procédure.
Les critères de jugement secondaire étaient :
- La récurrence d’une IM grade moyenne à sévère ou sévère.
- Le changement du test de marche des 6 minutes à 1 an
- L’amélioration de la classe fonctionnelle NYHA à 1 an
- L’amélioration du questionnaire de qualité de vie « Minnesota Living with Heart Failure Questionnaire »
Le critère de sécurité était un critère composite à 30 jours incluant décès toutes causes, infarctus du myocarde, saignement majeur, AVC ou AIT, réhospitalisation toutes causes, réintervention, insuffisance rénale, infection profonde, ventilation mécanique > 48h, complication gastro-intestinale nécessitant une chirurgie, passage en fibrillation atriale, sepsis ou endocardite.
Résultats principaux
208 patients ont été inclus et randomisés (104 patients dans chaque groupe) : l’âge moyen était de 70.5 ans, 39.9% de femmes, avec un EuroSCORE II médian de 3.0%, 85.7% de la population en classe fonctionnelle NYHA III-IV avec un test de marche médian à 347 m. Une large majorité (82.9%) avait été hospitalisée pour insuffisance cardiaque dans l’année avant l’inclusion.
Concernant les caractéristiques échographiques des patients inclus :
- FEVG moyenne 43±11.7%
- IM grade ≥ 3+ chez 96% des patients (grade 4 chez 38.2% des patients)
- SOR moyen à 0.22 cm2
- FR moyenne à 57±21%
- Mécanisme principal rapportée de l’IM
- Tenting ventriculaire dans 46.9% des cas
- Dilatation annulaire dans 53.1% des cas
La procédure a été considérée comme un succès (défini comme une IM grade ≤ 2+) dans 96.1% des cas dans le groupe interventionnel versus 98.6% des cas dans le groupe chirurgie à 1 an.
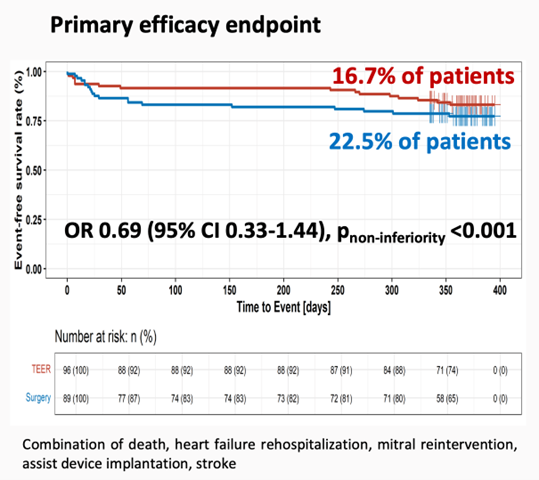
Concernant le critère de jugement principal :
- Médiane de suivi à 370 jours. Les résultats chez 92.3% versus 85.6% des patients ont été analysés à 1 an dans le groupe interventionnel et chirurgie, respectivement (per protocole).
- Le critère de jugement principal a été atteint chez 16.7% du groupe interventionnel versus 22.5% dans le groupe chirurgie : OR = 0.69, IC95%(0.33–1.44); p=0.320, avec p<0.01 pour la non infériorité (Figure 1).
Concernant les critères de jugement secondaires :
- Pris un à un, il n’y avait pas de différence significative concernant la mortalité toutes causes, hospitalisation pour IC, implantation d’assistance ou AVC.
- Récurrence d’une IM ≥ 3+ à 1 an : 8.9% dans le groupe interventionnel vs 1.5% dans le groupe chirurgie (p=0.091)
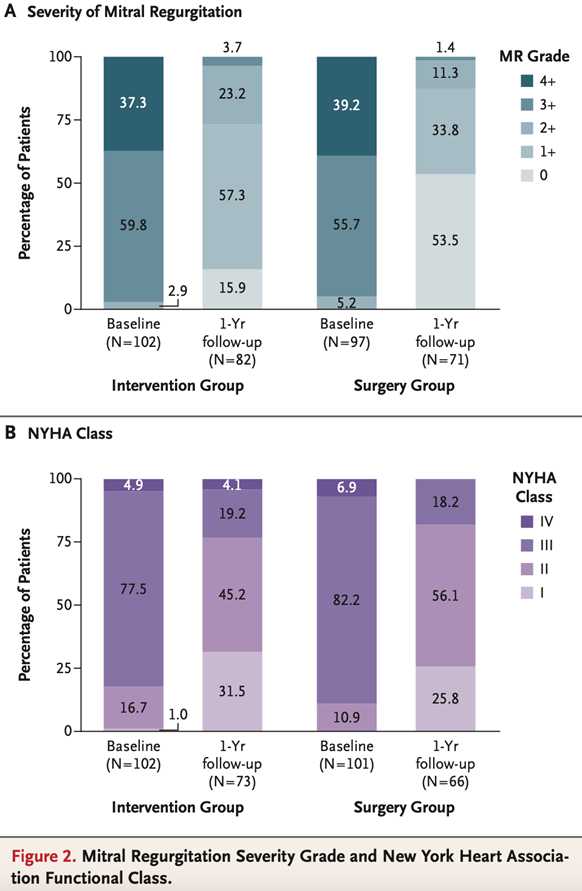
- Les résultats concernant l’amélioration du test de marche et NYHA sont présentés en figure 2.
- Absence de différence significative sur le questionnaire de qualité de vie Minnesota
Concernant le critère de sécurité :
- Il fut atteint chez 14.9% dans le groupe interventionnel versus 54.8% dans le groupe chirurgie (p<0.01), largement drivé par les hémorragies, la réintervention et le passage en FA dans le groupe chirurgie.
- A 30 jours, il n’y avait pas de différence en termes de décès, hospitalisation pour IC ou réintervention entre les 2 groupes. Sans surprise, on notait plus de saignement majeur et de passage en FA dans le groupe chirurgie.
Figure 1 : résultat sur le critère de jugement principal
Figure 2 : résultats sur les critères de jugements secondaires
Conclusion
L’étude MATTERHORN suggère que chez des patients insuffisants cardiaques ayant une IM secondaire ≥ moyenne symptomatique malgré un traitement médical optimal, la réparation mitrale percutanée est non-inférieure à la chirurgie sur un critère composite de mortalité, hospitalisation pour IC, réintervention, AVC ou implantation d’une assistance ventriculaire gauche.
Même si intéressante, il faut néanmoins souligner quelques limites à cette étude :
- Une borne de non-infériorité assez large à 17.5%
- Une définition de la sévérité de l’IM qui n’est plus d’actualité
- 72% de réparation chirurgicale, dont la durabilité est critiquable en cas d’IM secondaire
- Un critère de jugement borné « uniquement » à 1 an après l’intervention, alors que les bénéfices de la chirurgie sont souvent « retardés ».
- Des résultats de sécurité à 30 jours en faveur du bras intervention mais attendus.
- Un temps d’inclusion dans l’étude de plus de 7 ans et une analyse en per protocole
- L’inclusion de centre « expert » à haut volume pour la réparation mitrale percutanée
D’autres études, et surtout un suivi à plus long terme, sont maintenant nécessaires pour confirmer ces résultats.
Références
1. Baldus S, Doenst T, Pfister R, Gummert J, Kessler M, Boekstegers P, et al. Transcatheter Repair versus Mitral-Valve Surgery for Secondary Mitral Regurgitation. New England Journal of Medicine [Internet]. [cited 2024 Sep 1];0(0). Available from: https://www.nejm.org/doi/full/10.1056/NEJMoa2408739
2. Pibarot P, Delgado V, Bax JJ. MITRA-FR vs. COAPT: lessons from two trials with diametrically opposed results. Eur Heart J Cardiovasc Imaging. 2019 Jun 1;20(6):620–4.
3. Stone GW, Lindenfeld J, Abraham WT, Kar S, Lim DS, Mishell JM, et al. Transcatheter Mitral-Valve Repair in Patients with Heart Failure. N Engl J Med. 2018 Dec 13;379(24):2307–18.
4. Giustino G, Camaj A, Kapadia SR, Kar S, Abraham WT, Lindenfeld J, et al. Hospitalizations and Mortality in Patients With Secondary Mitral Regurgitation and Heart Failure: The COAPT Trial. J Am Coll Cardiol. 2022 Nov 15;80(20):1857–68.
5. Vahanian A, Beyersdorf F, Praz F, Milojevic M, Baldus S, Bauersachs J, et al. 2021 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Heart J. 2021 Aug 28;ehab395.
6. Coisne A, Lancellotti P, Habib G, Garbi M, Dahl JS, Barbanti M, et al. ACC/AHA and ESC/EACTS Guidelines for the Management of Valvular Heart Diseases: JACC Guideline Comparison. J Am Coll Cardiol. 2023 Aug 22;82(8):721–34.
Dans la même thématique
Articles les plus lus

Études BedMed & BedMed Frail : à quel moment prendre son traitement antihypertenseur ?
Publié le 31 août 2024
L’essai SENIOR-RITA : quelle prise en charge du NSTEMI chez le patient âgé ?
Publié le mardi 3 septembre 2024
Étude ABYSS : interrompre ou poursuivre les bétabloquants après un infarctus du myocarde non compliqué ?
Publié le samedi 31 août 2024
Etude QUADRO : résultats de l’étude phase III évaluant une quadrithérapie antihypertensive en monoprise dans l’HTA résistante
Publié le lundi 2 septembre 2024
FINE-HEART : impact bénéfique de la finérénone sur les maladies cardiovasculaires, rénales et métaboliques.
Publié le lundi 2 septembre 2024